平成28年1月27日に開催された第325回中医協(中央社会保険医療協議会)総会。
前回の記事では調剤報酬改定についての算定要件案についてまとめました。
今回は、調剤報酬以外の部分。
診療報酬(医科)のうち薬局に係る部分や、そのほかについてまとめてみます。
H28調剤報酬改定についての過去記事です。
なお、疑義解釈等が公開されて初めて考え方がわかるものもあるので、あくまで現時点での一人の薬剤師の解釈として捉えてもらえれば幸いです。
解釈に変更等があれば随時更新する予定です。
https://yakuzaishi.love/archive/category/%E8%A8%BA%E7%99%82%E5%A0%B1%E9%85%AC%E6%94%B9%E5%AE%9A-%E5%B9%B3%E6%88%9028%E5%B9%B4%E5%BA%A6%EF%BC%882016%E5%B9%B4%E5%BA%A6%EF%BC%89%E8%AA%BF%E5%89%A4%E5%A0%B1%E9%85%AC%E6%94%B9%E5%AE%9A
後発医薬品の推進
後発医薬品の使用を促進するための改定が行われます。
一般名処方加算についての見直し
【Ⅳ-1(効率化等による制度の持続可能性向上/後発医薬品使用促進)-④】 一般名処方加算の見直し
第1 基本的な考え方
後発医薬品のさらなる使用促進を図るため、後発医薬品が存在する全ての医薬品を一般名で処方しいる場合の評価等を新設する。第2 具体的な内容
1.後発医薬品が存在する全ての医薬品が一般名処方されている場合の評価を新設する。
改定案
【処方せん料】
- 一般名処方加算1 〇点(新)
- 一般名処方加算2 2点
[算定要件]
- 一般名処方加算1:交付した処方せんに含まれる医薬品のうち、後発医薬品が存在する全ての医薬品が一般名処方されている場合に算定できる。
- 一般名処方加算2:交付した処方せんに1品目でも一般名処方された医薬品が含まれている場合に算定する。
現在は後発医薬品が存在する医薬品のうち1品目でも一般名処方されていれば2点が算定可能ですが、それは一般名処方加算2として継続。
新たに後発医薬品が存在する医薬品全てを一般名処方した場合には一般名処方加算1としてより高い点数が算定可能となります。
個人的には一般名処方よりも、後発医薬品銘柄+変更可の方が後発医薬品の促進になるのではないかと思うケースもありますが・・・。
どうでしょう?
後発医薬品の銘柄指定についての見直し
2.処方時に後発医薬品の銘柄を記載した上で変更不可とする場合には、処方せんにその理由を記載する。
たしかに、これはたまに見られますね。
後発医薬品銘柄+変更不可は薬局としては非常に困るところです。
これに対応するおかげで、同一成分の後発医薬品を複数銘柄在庫するケースもあります。
調剤ミスや不良在庫の原因ですよね・・・。
個人的には、皮膚科等で使用感を追及する場合はしょうがないのかなあ・・・とは思いますがどうでしょうか?
小児科等で味の問題なんてのも出てくるのかな?
外用剤は銘柄ごとに使用感が異なるので指定されるケースがあるかもしれませんね。
ただ、単なる使用感程度の問題であれば、薬局の仕事なのではないかって気がしますね。
後発医薬品使用体制加算の見直し
薬局の後発医薬品調剤体制加算に対して、院内の後発医薬品使用体制加算。
これまでは採用品目数のうち後発医薬品が占める割合が一定以上であれば算定可能でしたが、今回の改定で、薬局と同様の算定基準となるようです。
【IV-1(効率化等による制度の持続可能性の向上/後発医薬品の使用促進等)-②】 後発医薬品使用体制加算の指標の見直し
第2 具体的な内容
後発医薬品使用体制加算における、後発医薬品の割合に「後発医薬品のさらなる使用促進のためのロードマップ」で示された新指標を用いるとともに、後発医薬品使用率の向上に伴う基準の見直しを行う。
改定案
【後発医薬品使用体制加算】
- 後発医薬品使用体制加算1 ○点(新)
- 後発医薬品使用体制加算2 35点
- 後発医薬品使用体制加算3 28点
[施設基準]
- 当該保険医療機関において調剤した後発医薬品のある先発医薬品及び後発医薬品について、当該薬剤を合算した使用薬剤の薬価(薬価基準)別表に規定する規格単位ごとに数えた数量(以下「規格単位数量」という。)に占める後発医薬品の規
格単位数量の割合が、後発医薬品使用体制加算1にあっては○%以上、後発医薬品使用体制加算2にあっては○%以上○%未満、後発医薬品使用体制加算3にあっては○%以上○%未満であること。
- 当該保険医療機関において調剤した薬剤の規格単位数量に占める後発医薬品のある先発医薬品及び後発医薬品を合算した規格単位数量の割合が○%以上であること。
まだ数字は決定していませんが、後発医薬品使用体制加算1が75%以上、後発医薬品使用体制加算2が65%以上75%未満、後発医薬品使用体制加算3が55%以上65%未満となるのでしょうか?
これにより、後発医薬品の使用はさらに加速することになりますね。
特に、入院前はジェネリック使ってなかった患者さんも、入院して帰ってくるときの紹介状に記載されている薬品はすべてジェネリックなんてことになりそうです。
ポリファーマシー(多剤投薬)に関する改定
今回の改定において薬剤師に期待されている部分のひとつ。
ポリファーマシーに関する部分です。
入院患者の減薬についての評価
まずは、薬局には直接関係はありませんが、入院患者に対するものです。
【Ⅳ-3(効率化等による制度の持続可能性向上/医薬品適正使用推進)-①】 多剤投薬の患者減を伴う指導評価
[算定要件] 保険医療機関に入院している患者であって、以下のいずれか場合に、退院時に1回に限り所定点数を算する。
第1 基本的な考え方
特に複数の疾患を有する高齢者に、多種類の服薬を要することがあることから、薬剤に起因する有害事象の防止を図るとともに、服薬アドヒアランスを改善するために、保険医療機関において、多種類の服薬を行っている患者の処方薬剤を総合的に調整す取組を行い、処方薬剤数が減少した場合について評価する。
第2 具体的な内容
1.入院時において〇種類以上の内服薬(頓用薬及び服用を開始して〇週間以内の薬剤は除く。)を処方されていた入院患者について、複数の薬剤の投与により期待される効果と副作用の可能性等について総合的に評価を行い、処方内容を検討した結果、退院時に〇種類以上減少した場合の評価を新設する。
(新)薬剤総合評価調整加算 〇点(退院時に1回)
- 入院前に〇種類以上の内服薬(入院時において当該患者が処方されている内服薬のうち、頓用薬及びを服用を開始して〇週間以内の薬剤を除く。)が 処方されていたものについて、 内容を総合的評価したうえで調整し、当該患者の退院時に処方される内服薬が〇種類以上減少した場合
- 精神病床に入院中の患者であって、入院直前又は退院1年前のうちいずれか遅い時点で抗精神病薬を〇種類以上内服していたものについて退院までの間に抗精神病薬の種類数が〇以上減少した等の場合。なお、保険医療機関がクロルプマジン換算を用いた評価行う場合には、クロルプマジン換算で〇mg以上内服していたものについて、〇mg以上減少した場合を含めることができる。
要は入院を通して減薬に成功した場合の評価ですね。
(2)にでてくるクロルプロマジン換算については、
CP換算値一覧|医療関係者向け中枢神経情報サイト AMEL CNS.net
を参考にしてください。
外来や在宅における減薬の評価
2.外来受診時又は在宅医療受診時において〇種類以上の内服薬(頓用薬及び服用を開始して〇週間以内の薬剤は除く。)を処方されていた外来患者又は在宅患者について、複数の薬剤の投与により期待される効果と副作用の可能性等について総合的に評価を行い、処方内容を検討した結果、受診時に〇種類以上減少した場合の評価を新設する。
(新)薬剤総合評価調整管理料 〇点(月1回に限り)
連携管理加算 〇点
[算定要件]
- 薬剤総合評価調整管理料
保険医療機関が、入院中の患者以外の患者であって、〇種類上の内服薬(受診時において当該患者が処方される内服薬のうち、頓用薬及び服用を開始して〇週間以内の薬剤を除く。)が処方されていたものについて、処方内容を総合的に評価したうえで調整し、当該患者に処方される内服薬が〇種類以上減少した場合は、所定点数を算定する。
- 連携管理加算
処方内容の調整に当たって、別の保険医療機関又は薬局との間で照会又は情報提供を行った場合は、連携管理加算として所定点数を加算する。ただし、連携管理加算を算定した同一日においては、同一の別の保険医療機関に対して、区分番号B009診療情報提供料(Ⅰ)は算定できない。
薬局として注目したいのは、2.の連携管理加算ですね。
薬局との連携として、薬局の「重複・投薬相互作用等防止加算」「在宅患者重複投薬・相互作用等防止管理料」に相当するものが認められるのであれば、薬局からの疑義紹介が推進される方向に流れが進むことになります。
(考えようによっては、悪いこともできますが)
薬局の疑義照会、薬剤師によるポリファーマシーの削減を流れを進めるものになってくれるのではないかと期待します。
処方箋様式の変更
先の議論でもあったように、処方箋に残薬確認時の対応方法が記載されるようになります。
薬局における残薬調整の推進
IV-3(医療機能の分化・強化/地域包括ケアシステムの推進)-②】 医薬品の適正使用の推進
第2 具体的な内容
(5)
保険医療機関と保険薬局が連携して、円滑に残薬確認と残薬に伴う日数調整を実施できるよう、処方等の仕組みを見直す。
- 処方医と薬局の薬剤師が連携して、円滑に患者の残薬確認と残薬に伴う調剤数量調整等が実施できるよう、処方せん様式に、調剤時に残薬を確認した場合の対応を記載する欄を設ける。(別紙)。
- 当該欄にチェックがある場合は、薬局において患者の残薬の有無を確認し、残薬が確認された場合には、当該記載欄に基づいて、以下のいずれかの対応を行う。
- 保険医療機関へ疑義照会した上で調剤
- 保険医療機関へ情報提供
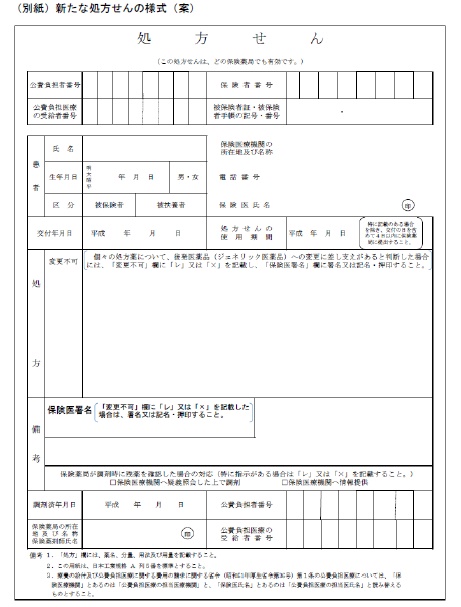
というわけで処方箋の新様式がこれ↓です。

ちょっと見難いかもしれませんが、備考欄の下部に、
保険薬局が調剤時に残薬を確認した場合の対応(特に指示がある場合は「レ」又は「×」を記入すること。)
- 保険医療機関へ疑義照会した上で調剤
- 保険医療機関へ情報提供
「保険医療機関へ情報提供」にチェックが入っている場合は、疑義照会を行うのではなく、報告を行って次回の処方で日数調整をしてもらうということのようです。
先の議論では、疑義照会なしで日数調整を可能にというニュアンスの案でしたが、それに対して、医師会が難色を示していました。
その結果、「疑義照会なしで調剤」から「疑義紹介なしで報告のみを行う」という形に変わったのだと思います。
湿布薬の適正給付に関する改定
湿布薬の大量処方を見直すために、いくつかの見直しが行われます。
湿布剤の処方枚数制限
IV-6(効率化等による制度の持続可能性の向上/医薬品等の適正評価)-④】 医薬品の適正給付
第2 具体的な内容
1.湿布薬について、外来患者に対して1処方につき計○枚を超えて投薬する場合は、当該超過分の薬剤料を算定しない。ただし、医師が医学上の必要性がると判断し、やむを得ず計○枚を超えて投薬する場合には、その理由を処方せん及び診療報酬明細書に記載することで算定可能とする。
改定案
【投薬 調剤料・処方料・処方せん料・調剤技術基本料】
入院中の患者以外の患者に対して、1処方につき○枚を超えて湿布薬を投薬した場合には算定しない。ただし、医師が疾患の特性等により必要性があると判断し、やむを得ず○枚を超えて投薬する場合には、その理由を処方せん及び診療報酬明細書に記載することで算定可能とする。
【投薬 薬剤料】
入院中の患者以外の患者に対して、1処方につき○枚を超えて湿布薬を投薬した場合は、当該超過分に係る薬剤料を算定しない。ただし、医師が疾患の特性等により必要性があると判断し、やむを得ず○枚を超えて投薬する場合には、その理由を処方せん及び診療報酬明細書に記載することで算定可能とする。
枚数の制限についてはまだ決定していませんが、先の報道を見る限り、70枚までということになりそうですね。
70枚を越す理由としてはどのようなものであれば認められるのでしょうか?
湿布剤に関する処方箋の記載内容の見直し
2.湿布薬の処方時は、処方せん及び診療報酬明細書に、投薬全量のほか、一日分の用量又は何日分に相当するかを記載する。
これは薬局としてはありがたい話なのではないでしょうか?
個別指導等で指摘される処方箋不備。
湿布剤の処方箋の記載方法についても指摘されることが多いですが、周辺医療機関に上手に改定に関する情報提供を行うことで、この機会にまとめて直してもらえるチャンスかも?
そのほかいろいろ
自己負担がない場合の明細書無料発行
【II-4(患者の視点等/明細書の無料発行の推進)】 明細書無料発行の推進
第2 具体的な内容
- 公費負担医療に係る給付により自己負担がない患者(全額公費負担の患者を除く。)についても、患者に対する情報提供の観点から、電子レセプト請求を行っている保険医療機関及び保険薬局については、「保険医療機関及び保険医療養担当規則」及び「保険薬局及び保険薬剤師療養担当規則」を改正し、患者から求めがあった場合の無料発行を原則義務とする。
- ただし、自己負担がない患者に対応した明細書発行機能が付与されていないレセプトコンピューターを使用している、又は自動入金機の改修が必要な医療機関及び薬局に対しては、○年間(診療所については、当面の間)の猶予措置を設ける。
これまで、自己負担がない場合については、明細書の発行義務はありませんでしたが、改定後は患者から求めがあれば、自己負担がなくても明細書を発行することが義務となります。
療養に関する指導に従わない患者の通知
【IV-3(医療機能の分化・強化/地域包括ケアシステムの推進)-②】 医薬品の適正使用の推進
第2 具体的な内容
(6)薬剤師による服薬管理を推進する観点から、保険薬局及び保険薬剤師療養担当規則を改正し、正当な理由なく療養に関する指導に従わない患者等を把握した場合について、保険者への通知義務を規定する。
これは具体的にどういうケースを対象とするのでしょうか?
- いくら言ってもお薬手帳を病院ごとに分けているケース?
- 後発医薬品の利用に積極的ではないケース?
- 複数の病院で同じような薬をもらっているケース?
あと、どういう形で通知を行えばいいんでしょうか?
早く具体例が知りたいです。
構造規制の見直し
診療報酬改定とは少し異なりますが、同日の中医協で議論された内容なので。
- 保険薬局の独立性と患者の利便性の向上の両立を図る観点から、現在の「一体的な構造」の解釈を改め、公道等を介することを一律に求める運用を改めることとしてはどうか。(「平成8年3月8日付保険発第22号」の改正)
- ただし、その場合であっても、保険薬局の独立性の確保のため、保険医療機関の建物内に保険薬局がある形態や、両者が専用通路等で接続されている形態については、引き続き、認めないこととしてはどうか。
- また、公道等を介さずに行き来する形態であっても、以下のものは認めないこととしてはどうか。
- 保険薬局の存在や出入口を公道等から容易に確認できないもの
- 保険医療機関の休診日に、公道等から保険薬局に行き来できなくなるもの
- 実際には、当該医療機関を受診した患者の来局しか想定できないもの
- ※現地の実態を踏まえ、地方社会保険医療協議会において検討し、地方厚生局で判断。
- 保険薬局の経営上の独立性を確保するため、保険薬局の指定の更新時に、不動産の賃貸借関連書類や経営に関する書類など、「一体的な経営」に当たらないことを証明する書類の提出を求めることとしてはどうか。
- なお、これらの見直しについては、円滑な施行のため、一定の周知期間を設けることとしてはどうか。
これも以前話題になりましたが、要は病院から薬局に行くのに公道を通らないと絶対ダメとなっているのを見直し、フェンス等でわざわざ区切らず直接いけるような状態でも良しとするというものです。
もちろん、専用道路等でつなぐような形はダメですが。
日本薬剤師会は反対を表明していましたが、規制緩和が決定となったようですね。
まとめ
さて、調剤報酬以外の部分でもいろいろな変化が見られる次期改定です。
特に処方箋の様式変更は大きいところではないでしょうか?
個人的には、薬剤総合評価調整管理料の連携管理加算が、医師に薬剤師の職能をアピールできるきっかけになればいいと思います。
重複・投薬相互作用等防止加算と同時算定できるのであれば、薬剤師の疑義照会が、医師・薬剤師・患者・国それぞれにとって、金銭的メリットのあるものとなります。
経済的誘導があればその方向に進みやすくなるものですので、ここは薬剤師にとってうれしい改定なのではないでしょうか?
前回まとめた内容もそうですが、今後は薬剤師個々の力が評価される流れになっていくように思えます。
企業的に、それを管理するのはだんだん難しくなっていくのではないでしょうか?
やはり、個人薬局にとってはプラス改定、チェーン薬局にとってはマイナス改定ということなのか?
大手企業がどのような考えで改定に対応していくのか気になるところではあります。
かかりつけ薬剤師を含めて、ネガティブに受け止めている人が多い気もします。
たしかに、チェーン薬局で、会社の支持でかかりつけ薬剤師を取らなければならない・・・という状況ではポジティブには考えにくい形になってしまいそうですが、一薬剤師として、個人で経営する薬局の薬剤師として考えれば、やる気と情熱が評価される、個々の能力が評価される改定とも取ることができるのではないかと思えます。
問題点は訴えていかなければいけませんが、決まってしまえば、次の改定で見直されるまで対応していくしかありません。
4月からどのような気持ちで業務に向かい合って行くべきなのか、それが将来の自分の姿、薬剤師の姿に大きく影響する改定になりそうです。